
Иммунная система – это настоящая защита нашего организма, она оберегает человеческий организм от атак вирусов, грибков, бактерий и других патогенных организмов, и веществ. Иммунитет способен уничтожать клетки организма, если они переродились в злокачественную опухоль. Но иногда иммунная система не может справиться со злокачественной опухолью, например, это может быть генетическая причина, и опухоль начинает расти. Большая опухоль может влиять на иммунитет таким образом, что он перестает реагировать на злокачественное образование. При этом опухоль может повлиять на «защитные» клетки, и они начинают уничтожать организм хозяина. Если медики смогут понять, как опухоль подавляет действие иммунной системы, то это станет прорывом в лечении онкологических заболеваний.
Иммунитет и опухоль
Долго медики считали, что иммунитет плохо реагирует на раковые клетки. Потому что последние очень похожи на нормальные клетки. Иммунная система лучше всего противостоит злокачественным опухолям, которые имеют вирусное происхождение, частота возникновения вирусных опухолей возрастает у людей, имеющих иммунодефицит. Через некоторое время медикам стало ясно, что не только «похожесть» клеток является причиной плохой борьбы иммунитета с раковыми опухолями.
Выяснилось, что злокачественные опухоли не только подавляют иммунные клетки рядом с собой, но и перепрограммирует их, иммунные клетки начинают «обслуживать» рак. Перерождение клетки иммунитета имеет несколько стадий, сначала она активно борется с онкологией, но потом, делясь становится частью опухоли. Ученые назвали этот процесс «иммуноредактирование».
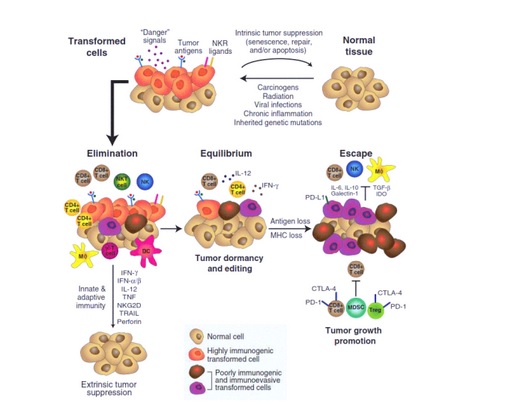
Первой стадией иммуноредактирования является процесс устранения. Внешние канцерогенные факторы или мутации влияют на нормальную клетку, и она начинает «трансформироваться». Клетка обретает способность к неограниченному делению, при этом она перестает реагировать на регуляторные сигналы, которые исходят от организма. Клетка начинает синтезировать на своей поверхности «опухолевые антигены» и затем посылает «сигналы опасности».
На эти сигналы реагируют макрофаги и Т-клетки. «Посланцы» организма эффективно уничтожают трансформированные клетки, и развитие опухоли прерывается. Но случается так, что «предраковые» клетки вызывают иммунный ответ. Трансформированная клетка получается слабой, она синтезирует меньшее количество опухолевых антигенов. Такие клетки плохо распознаются иммунной системой, клетки-«предатели» переживают первый иммунный ответ, а затем продолжают свое деление.
Наступает вторая стадия взаимодействия организма и опухоли. Которая носит название «стадия равновесия». Иммунная система уже не может полностью уничтожить опухоль, но ограничивает ее рост. В таком состоянии опухоли «живут» в организме годами, они не обнаруживаются при обычной диагностике.
Микроопухоли не являются статичными, свойства клеток, из которых они состоят постепенно меняются в результате воздействия мутаций. Далее наступает отбор, продолжать существовать остаются те клетки, которые могут сильнее всего противостоять воздействию иммунной системы. Появляются клетки-иммунопресоры. Эти клетки пассивно избегают уничтожения и подавляют иммунный ответ. В результате такой эволюционный процесс приводит к тому, что организм начинает умирать от рака.
Начинается третья стадия, которая называется «стадия избегания». Опухоль становится практически нечувствительной к воздействию иммунной системы, опухоль начинает обращать активность иммунных клеток себе на пользу. Опухоль дает метастазы и растет, наступает момент, когда медики могут диагностировать опухоль. Предыдущие стадии протекают незаметно, представления о них – лишь интерпретация нескольких косвенных данных.
Значение двоякого поведения иммунного ответа в канцерогенезе
На сегодняшний день можно встретить много научных статей, в которых описывается борьба иммунной системы со злокачественными опухолями. Почти такое же количество научного материала описывает негативное влияние присутствия иммунных клеток в опухоли, которые провоцируют ее рост и появлению метастаз. Концепция иммуноредактирования объяснила изменение поведения клеток иммунной системы.
Клетки иммуннойсистемы очень пластичные, поэтому они могут переориентироваться на сторону опухоли. Иммунный ответ, в нашем понятии, это борьба организма, но помимо борьбы организм должен тратить силы и на устранение повреждений, которые остаются после уничтожения вредоносных клеток. Рак влияет на организм таким образом, что лейкоциты крови начинают воспринимать раковые клетки так, как будто им нужна помощь и начинают их лечить.
Возьмем для примера макрофагов, которых называют «клетками-войнами» или «клетками-целителями». Опухоль «обманывает» макрофагов почти также, как лейкоциты. Макрофаги были открыты Мечниковым, эти клетки способны поглощать вредоносные вещества. Это явление называется «фагоцитоз», которое стало основой всей иммунологии. Макрофаги обнаруживают «врага» и устремляются к нему, кроме этого, за собой они привлекают и другие клетки, которые отвечают за защиту организма. После уничтожения «интервентов» макрофаги помогают другим клеткам расчищать «поле боя», они вырабатывают вещества, способствующие быстрому заживлению повреждений. Именно эту способность макрофагов раковые клетки используют для собственной пользы.
Различают две группы макрофагов, каждая группа имеет свою преобладающую активность. М1-макрофаги «классически активированные», они отвечают за уничтожение посторонних объектов, в том числе и раковые клетки. М1-макрофаги могут привлекать к уничтожению и другие клетки крови, например, Т-киллеров. М2-макрофаги – это «целители», они отвечают за регенерацию тканей (восстановление).
Если в опухоли присутствует большое число М1-макрофагов, то от этого она плохо растет, в результате может наступить полная ремиссия. М2-макрофаги, наоборот, выделяют факторы роста, которые способствуют делению раковых клеток. Эксперименты показали, что вокруг опухоли всегда находится многоМ2-клеток. Под воздействием М2-макрофагов М1-макрофаги перепрограммируются и превращаются в первых. «Убийцы» больше не могут наносить повреждения, синтезировать антиопухолевые цитокины, а начинают выделять вещества, способствующие росту опухоли.
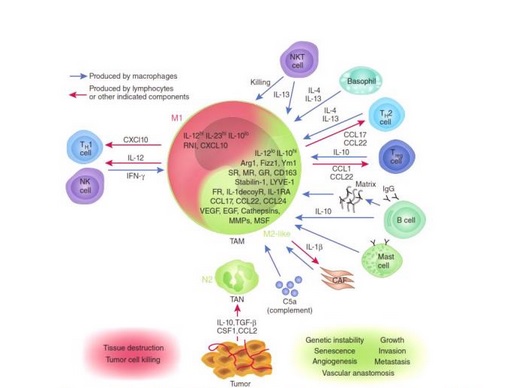
Белки семейства NF-kB являются ведущими «программистами», они контролируют множество генов, которые так необходимы для активации М1-макрофагов. Важными представителями семейства являются р50 и р65, которые образуют гетеродимер р65/р50, влияющий на активацию генов в М1-макрофагах. Гетеродимер р65/р50 активирует в макрофагах М1 TNF, который отвечает на острый воспалительный процесс, хемокины, интерлейкины, цитокины. Возбуждение этих генов в М1 привлекает к очагу большое количество иммунных клеток.Гомодимер семейства NF-kB или р50/р50 связывается с промоторами и блокирует возбуждение. Градус воспаления снижается. Очень важно, чтобы в организме присутствовало равновесие между гетеродимером и гомодимером. Ученые доказали, что опухоль нарушает синтез p65 в М1 и способствует накоплению комплекса р50/р50.
Реактивация иммунного ответа
Получается, то вокруг опухоли присутствуют клетки, которые уничтожают ее, и. которые ее восстанавливают. Будущее рака будет зависеть от того куда сдвинется пропорция.
Эксперименты современной медицины показали, что процесс «перепрограммирования» обратим. Сегодня самым перспективным направлением в онко-иммунологиии считается разработка идеи, которая сможет реактивировать М1-макрофагов.
Некоторые разновидности опухолей, например, меланомы, прекрасно лечатся при помощи реактивации. Молекула лактата появляется в опухолях при недостатке кислорода из-за быстрого роста. Лактат попадает в мембранные каналы М1-макрофагов. После этого макрофаг изменяется, онкологическая терапия будет заключаться в блокировке каналов М1.
Если ученые научатся управлять иммунным ответом, как управляют им опухоли, то настанет время, когда человек сможет победить рак.

















" при этом она перестает реагировать га регуляторные сигналы" вместо — «На»
P.S. Спасибо за статью. Всем Здоровья.